子宫内膜癌手术切除哪些部位
医生回答专区 因不能面诊,医生的建议仅供参考
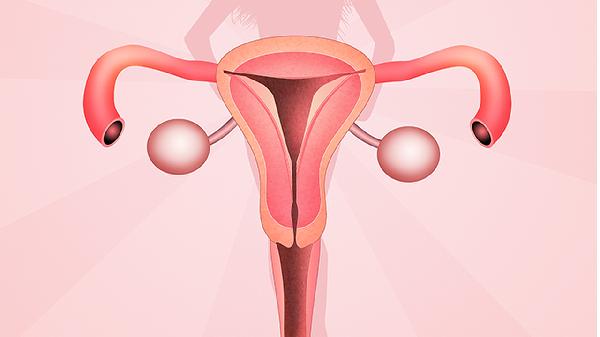
子宫内膜癌手术通常需切除子宫、双侧输卵管及卵巢,必要时需清扫盆腔淋巴结。手术范围主要根据肿瘤分期、患者年龄及生育需求决定,常见术式包括全子宫切除术、双侧附件切除术及盆腔淋巴结清扫术。
1、全子宫切除:
切除子宫体及宫颈是子宫内膜癌手术的核心步骤。早期肿瘤局限于子宫内膜时,单纯子宫切除可达到治疗效果。术中需注意避免肿瘤细胞扩散,同时保留足够手术切缘。
2、双侧输卵管切除:
由于输卵管与子宫直接相连,存在肿瘤转移风险。切除输卵管能有效降低癌细胞通过输卵管扩散的概率,特别是对于浆液性癌等特殊病理类型更为必要。
3、双侧卵巢切除:
绝经后患者常规切除卵巢以消除雌激素来源。对于年轻患者需个体化评估,保留卵巢可能增加复发风险,但可避免过早绝经带来的骨质疏松等问题。
4、盆腔淋巴结清扫:
中高危患者需进行系统性盆腔淋巴结切除。通过病理检查明确淋巴结转移情况,为后续治疗提供依据。前哨淋巴结活检技术可减少不必要的广泛清扫。
5、大网膜切除:
晚期病例或特殊病理类型可能需切除部分大网膜。大网膜是腹腔内肿瘤转移的常见部位,切除可降低腹腔种植转移风险,改善预后。
术后需定期复查肿瘤标志物及影像学检查,建议保持均衡饮食,适当补充蛋白质促进伤口愈合。可进行低强度有氧运动如散步改善血液循环,避免提重物等增加腹压的动作。注意观察阴道分泌物情况,出现异常出血或腹痛应及时就诊。保持乐观心态,遵医嘱进行必要的辅助治疗。
相似问题
推荐 子宫内膜癌活了40年的概率
子宫内膜癌患者存活40年的概率与肿瘤分期、病理类型及治疗方式密切相关。早期患者5年生存率可达90%以上,但长期存活数据需结合个体差异分析,主要影响因素包括肿瘤分化程度、激素受体状态、淋巴结转移情况、全身治疗方案选择以及随访管理质量。
1、肿瘤分期:
国际妇产科联盟将子宫内膜癌分为I-IV期,I期患者40年存活率显著高于晚期。I期肿瘤局限于子宫体,术后辅助治疗可降低复发风险;IV期已发生远处转移,长期存活概率不足5%。临床统计显示,确诊时约70%患者处于I期。
2、病理类型:
子宫内膜样腺癌预后较好,占病例80%以上,40年存活率可达30%-50%。浆液性癌和透明细胞癌等II型癌恶性度高,5年生存率仅40%-60%,长期存活更罕见。病理分级中,高分化癌比低分化癌存活率高3-5倍。
3、治疗方式:
根治性手术联合放疗是早期标准治疗,术后5年无复发者可视为临床治愈。靶向治疗和免疫疗法显著改善晚期患者预后,如帕博利珠单抗用于微卫星不稳定型肿瘤,使部分转移患者获得长期带瘤生存。
4、复发监测:
治疗后前3年是复发高峰,规范随访可早期发现转移。阴道残端复发经放疗仍有治愈可能,肺转移和骨转移预后较差。长期存活者需持续监测治疗相关副作用,如放疗后肠梗阻和继发恶性肿瘤。
5、个体因素:
年轻患者合并林奇综合征需警惕二次原发癌。肥胖和糖尿病患者需控制代谢指标,雌激素水平异常者应监测乳腺和卵巢状况。保持规律运动、地中海饮食和标准体重可改善预后。
子宫内膜癌长期存活者应坚持每年妇科检查、肿瘤标志物检测和影像学评估。低脂高纤维饮食有助于调节雌激素代谢,每周150分钟中等强度运动可降低复发风险。心理支持对缓解治疗后的焦虑抑郁具有积极意义,建议参加癌症康复者互助团体。注意更年期症状管理时避免擅自补充雌激素,任何异常阴道出血都需及时就诊。

子宫内膜癌手术需要切除子宫吗
科普推荐 为你持续推送健康知识











科室问题
医生推荐
医院推荐
最新问答 更多
-
早上起来舌苔黄厚怎么回事
#口腔科#
-
麦粒肿手术后是否会留下疤痕
#眼科#
-
脑供血不足需要注意些什么
#神经内科#
-
子宫腺肌症绝经后会自愈吗
#妇科#
-
白内障做手术好还是不做好
#白内障#
-
宝宝七个月发烧39度怎么办
#儿科#
-
小孩子面瘫是什么原因引起的
#面瘫#
-
妇科再造丸能提高卵子质量吗
#妇科#
-
四岁孩子晚上咳嗽厉害怎么办
#呼吸科#
-
宫腔粘连怀孕八个月了怎么办
#妇科#
-
女性泌尿道感染是什么引起
#传染科#
-
早泄射精太快怎么办
#早泄#
-
月经来的前几天是安全期吗
#妇科#
-
帕金森与老年性震颤的区别
#帕金森#
-
神经性头疼的症状有哪些表现
#神经外科#
行业资讯 2025年06月09日 星期一

- 20克白酒会导致酒精性肝损伤,LR13祛脂化因子助您守护肝脏健康
- 按摩椅真的有用吗?揭秘iRest艾力斯特按摩椅如何延缓老年人肌肉衰退
- 宝宝鼻炎如何护理 宝宝鼻炎四个护理需做好
- 儿童大便像鼻涕一样怎么回事
- 例假拉肚子怎么办 例假拉肚子的几个改善方法分享


