胰腺癌手术后,患者应该如何来护理呢?
医生回答专区 因不能面诊,医生的建议仅供参考
这位患者您好:
1、术后部位发麻,应平卧,待生命体征平稳后改半卧位,将床头抬高不得低于40°角,以利于各种引流管的引流,避免踊下积液,并可减轻腹肌张力,有利于深呼吸,减轻疼痛,要经常调节病人卧位,防止坠床和褥疮的发生。
2、术后营养支持。术后一般禁食2-3天,静脉补充营养。待胃肠排气畅通后,才能拔除胃管,可以少量饮水,再逐渐过渡到正常饮食。
3、保持呼吸道通畅。可进行雾化吸入2-3次/日,鼓励病人深呼吸,协助排痰。保持口腔卫生每日口腔护理2次。
4、预防褥疮。由于膜腺癌手术大,放置多种引流管,而且病人因术前有黄瘟,机体组织松脆,极易发生褥疮。因此必须认真做好皮肤护理,定时协助病人翻身更换体位,并有效地按摩皮肤受压部位,保持床单整洁、干燥、无皱裙。
5、预防泌尿系感染。术后留置尿管5-7天,每日更换无菌尿袋,注意勿使尿液倒流。每日清洗会阴1次。拔除尿管前应夹闭尿管,每2-4小时开放1次。
详情请登陆飞华健康网胰腺癌频道 http://www.fh21.com.cn/zhongliu/yxa/
相似问题
推荐 胰腺囊肿误诊为胰腺癌的概率
胰腺囊肿被误诊为胰腺癌的概率通常较低,临床数据显示误诊率不足5%。误判风险主要与囊肿影像特征不典型、医生经验差异、检查手段局限性等因素相关。
1、影像特征重叠:
部分胰腺囊肿在超声或CT检查中可能呈现类似恶性肿瘤的边界模糊、内部回声不均等特征。黏液性囊腺瘤等特定类型囊肿更易与癌变混淆,需结合增强CT或磁共振胰胆管成像进一步鉴别。
2、活检技术限制:
细针穿刺活检可能因取样误差导致假阴性结果,尤其对小于2厘米的囊性病灶。内镜超声引导下穿刺虽能提高准确性,但仍存在约10%的样本量不足风险。
3、肿瘤标志物干扰:
CA19-9在胰腺炎和囊肿感染时也会升高,单一依赖该指标可能造成误判。需联合CEA、CA125等多项标志物及动态监测数值变化。
4、医生经验差异:
非专科医疗机构对胰腺囊性病变的认知不足,可能将导管内乳头状黏液性肿瘤等癌前病变直接诊断为癌症。三级医院多学科会诊可降低此类误诊。
5、检查时机影响:
急性胰腺炎后3个月内形成的假性囊肿,若过早进行影像检查易与实性肿瘤混淆。建议炎症消退后间隔8-12周复查对比病灶变化。
建议存在胰腺囊肿的患者每6个月复查增强CT或MRI,日常避免高脂饮食和酒精摄入以降低胰腺负担。出现持续腹痛、体重骤降或黄疸等症状时需立即就诊,可通过超声内镜、液体活检等新型技术进一步明确诊断。保持规律作息和适度运动有助于改善胰腺微循环,减少炎症反应导致的检查干扰因素。

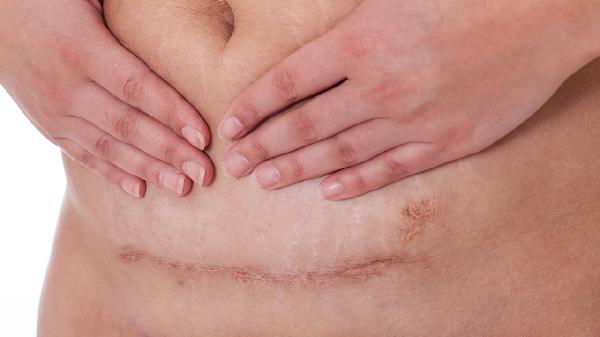
胰腺癌手术后如何护理呢
科普推荐 为你持续推送健康知识










科室问题
医生推荐
医院推荐
最新问答 更多
-
小儿脾胃虚弱推拿需要多久
#中医内科#
-
新生儿平躺头侧着睡正常吗
#新生儿科#
-
输卵管堵塞B超可以照出来吗
#输卵管堵塞#
-
减肥吃什么蔬菜好而且瘦的快点
#保健科#
-
白醋泡大蒜治疗灰指甲的效果
#灰指甲#
-
什么药能治疗霉菌性阴道炎
#妇科#
-
怀孕促甲状腺素偏高怎么办
#产前诊断科#
-
诊刮子宫内膜一般要休息多久
#妇科#
-
小孩子发烧反复是什么原因
#儿科#
-
尿路感染打几天吊瓶能好揭秘
#尿路感染#
-
痔疮的手术治疗方法有哪些
#痔疮#
-
经期可以运动吗比如慢跑40分钟
#妇科#
-
眼睛里有个红血点怎么回事
#眼科#
-
脑血栓需要与哪些疾病鉴别
#神经内科#
-
月经沥沥拉拉不干净吃什么药
#妇科#
行业资讯 2025年06月08日 星期日

- 恒天然纽添益益生菌再登中国肠道大会,解码益生菌精神健康密码
- 首款国产冠脉负压机械抽吸导管获批
- 腓骨粉碎性骨折严重吗 腓骨粉碎性骨折的3个严重情况介绍
- 后腰酸痛是什么原因造成的
- 三尖瓣关闭不全会导致头晕吗 三尖瓣关闭不全的症状


