支气管炎的患者持续低烧怎么治疗
|
1人回复
问题描述:
支气管炎的患者持续低烧怎么治疗
医生回答专区 因不能面诊,医生的建议仅供参考
相似问题
推荐 胰腺炎恢复期持续低烧怎么回事
胰腺炎恢复期持续低烧可能与炎症未完全消退、继发感染、药物反应、胰腺假性囊肿形成或免疫功能紊乱有关。可通过抗感染治疗、调整用药方案、影像学检查及营养支持等方式干预。
1、炎症未完全消退:
胰腺组织修复过程中可能残留局部炎症反应,释放致热原导致体温调节中枢异常。此时需复查血常规及C反应蛋白,必要时继续短期使用非甾体抗炎药控制炎症,同时保持清淡饮食减轻胰腺负担。
2、继发感染:
胰腺坏死区域易滋生细菌,常见病原体包括大肠杆菌和肺炎克雷伯菌。伴随寒战、中性粒细胞升高时需进行血培养,根据药敏结果选用头孢哌酮舒巴坦或亚胺培南等广谱抗生素,同时配合腹腔穿刺引流。
3、药物反应:
部分患者对生长抑素类似物或蛋白酶抑制剂可能产生药物热,通常表现为用药后体温波动在37.5-38℃之间。需记录发热与给药时间关联性,必要时更换为乌司他丁等替代药物。
4、胰腺假性囊肿:
胰液积聚形成的包裹性积液可能压迫周围组织引发低热,超声检查可见直径超过5厘米的囊性病变。对于持续发热伴腹痛者,可考虑超声引导下穿刺引流或内镜下支架置入术。
5、免疫功能紊乱:
重症胰腺炎后可能出现细胞免疫功能抑制,表现为CD4+T淋巴细胞减少和白细胞介素-6水平升高。建议检测淋巴细胞亚群,必要时使用胸腺肽调节免疫,配合低脂高蛋白饮食促进恢复。
恢复期需每日监测体温变化,选择易消化的鱼肉、蒸蛋等优质蛋白补充营养,避免高脂食物刺激胰酶分泌。可进行散步等低强度活动促进血液循环,但出现体温超过38.5℃或持续发热超过1周时应及时复查腹部CT。注意观察大便性状,若出现脂肪泻需补充胰酶制剂,保持每日饮水量在2000毫升以上有助于代谢废物排出。
相关科普 更多
科普推荐 为你持续推送健康知识
小腿肌肉萎缩什么原因造成的
小腿肌肉萎缩可能由神经损伤、肌肉疾病、废用性萎缩、营养不良、代谢性疾病等原因引起。1、神经损伤:周围神经病变或脊髓损伤会导致神经信号传导中断,使肌肉失去神经支配。常见病因包括腰椎间盘突出压迫神经根、糖尿病周围神经病变、格林巴利综合征等。这类萎缩通常伴随肌力下降、感觉异常,需通过肌电图和神经影像学检查确诊。2、肌肉疾病:进行性肌营养不良、多发性肌炎等原发性肌肉...

肌肉萎缩常见原因是什么病症
肌肉萎缩常见原因包括废用性萎缩、神经源性萎缩、肌营养不良症、代谢性肌病和炎症性肌病。肌肉萎缩可能与运动减少、神经损伤、遗传因素、内分泌紊乱和自身免疫反应等因素有关。1、废用性萎缩:长期卧床或肢体固定导致肌肉活动减少,肌纤维逐渐变细。常见于骨折石膏固定、中风后偏瘫等情况。早期表现为肌力下降,可通过康复训练改善,严重时需结合电刺激治疗。2、神经源性萎缩:运动神经...

肌肉萎缩是怎么了造成的原因
肌肉萎缩可能由神经损伤、肌肉疾病、营养不良、长期制动和衰老等因素引起。主要病因包括运动神经元病变、肌营养不良症、蛋白质摄入不足、废用性萎缩以及年龄相关的肌纤维退化。1、神经损伤:中枢或周围神经损伤会导致肌肉失去神经支配,引发神经源性肌萎缩。常见于脊髓损伤、周围神经病变或脑卒中后,运动神经元无法向肌肉传递信号,肌纤维逐渐变细。早期表现为局部肌肉无力,可通过神经...
肌肉萎缩有几种原因造成的呢
肌肉萎缩可能由神经损伤、肌肉疾病、长期制动、营养不良、内分泌紊乱等原因引起。1、神经损伤:中枢或周围神经损伤是导致肌肉萎缩的常见原因。脊髓损伤、脑卒中、周围神经病变等疾病会中断神经信号传导,使肌肉失去神经支配。运动神经元病如肌萎缩侧索硬化症ALS会选择性损害运动神经元,导致进行性肌无力。这类萎缩通常伴随肌束震颤、腱反射亢进等体征,需通过肌电图和神经传导检查确...

灰指甲液可以用手指甲吗
灰指甲液可以用于手指甲治疗,但需根据药物成分和医生指导使用。灰指甲液主要针对甲真菌感染,手指甲与脚趾甲的治疗原理相同,但需注意指甲厚度差异、药物渗透性、皮肤耐受性、使用频率和感染程度等因素。1、药物成分:灰指甲液的有效成分通常包括阿莫罗芬、环吡酮胺或特比萘芬等抗真菌剂,这些成分对皮肤和指甲的真菌感染均有效。使用前需确认药物说明书标注的适应症范围,部分药物可能...
不是灰指甲但指甲不平整
指甲不平整可能由营养不良、真菌感染、外伤、银屑病或湿疹等皮肤疾病引起。常见表现包括纵向或横向凹陷、点状凹陷、甲板增厚或分层。1、营养不良:长期缺乏蛋白质、维生素A、B族维生素或铁锌等微量元素会导致甲板生长异常。蛋白质是角蛋白合成的原料,缺铁可能引发匙状甲,维生素B12缺乏易出现黑色纵纹。均衡摄入鱼类、蛋类、深绿色蔬菜及动物肝脏可改善症状。2、真菌感染:早期甲...
足浴盆有灰指甲怎么消毒
灰指甲患者使用足浴盆可通过高温煮沸、含氯消毒剂浸泡、紫外线照射、臭氧杀菌及白醋擦拭五种方式消毒。真菌在潮湿环境中易存活,彻底消毒能避免交叉感染。1、高温煮沸:将足浴盆可拆卸部件放入沸水中煮15分钟以上,温度达到100℃可有效杀灭红色毛癣菌等致病真菌。塑料部件需注意耐高温性能,金属部分可直接煮沸。每周消毒1-2次能破坏真菌菌丝结构。2、含氯消毒剂:使用含有效氯...
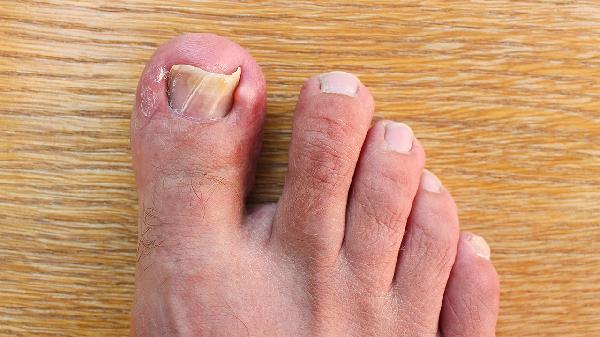
治疗灰指甲有没有土办法
灰指甲可通过冰醋酸浸泡、大蒜涂抹、茶树精油外敷、白醋泡脚、中药煎洗等土办法缓解症状。灰指甲医学上称为甲真菌病,主要由皮肤癣菌感染引起。1、冰醋酸浸泡:30%冰醋酸溶液具有抑制真菌作用。每日将病甲修剪变薄后浸泡10分钟,连续使用3-6个月可改善轻症。需注意避免接触正常皮肤,孕妇及甲周破损者禁用。2、大蒜涂抹:新鲜大蒜捣碎取汁含有大蒜素成分,具有广谱抗菌效果。每...
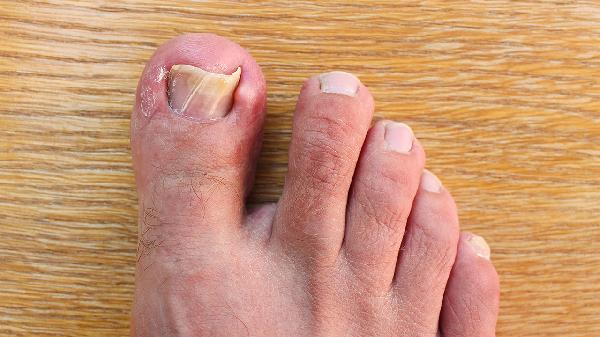
灰指甲旁边的肉很痛很硬
灰指甲甲真菌病周围皮肤疼痛发硬通常由真菌感染扩散、继发细菌感染、机械刺激、甲沟炎或接触性皮炎引起,可通过抗真菌治疗、局部护理、药物缓解等方式改善。1、真菌感染扩散:甲真菌病未及时治疗时,真菌可能向甲周皮肤蔓延,引发甲周组织炎症反应。皮肤角质层增厚会导致局部硬化,炎症刺激神经末梢则产生疼痛。需外用联苯苄唑乳膏等抗真菌药物,严重时联合口服特比萘芬。2、继发细菌感...
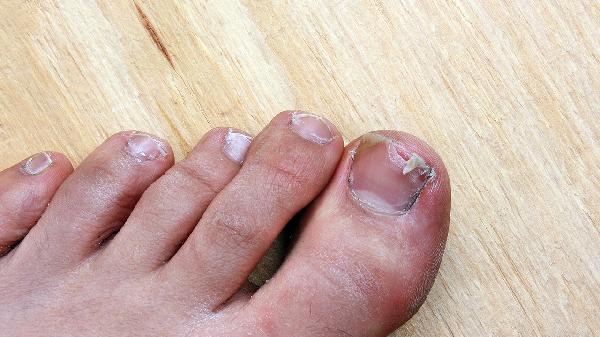
沐浴盐可以去除灰指甲吗
沐浴盐不能根治灰指甲,但可能辅助缓解症状。灰指甲甲真菌病的治疗需结合抗真菌药物、局部处理和生活干预,沐浴盐仅能暂时软化角质或减轻局部炎症。1、沐浴盐作用:沐浴盐主要成分为氯化钠或矿物盐,具有轻微抗菌和去角质效果。浸泡患甲可能暂时软化增厚甲板,便于修剪,但对深层真菌感染无杀灭作用。部分含精油成分的沐浴盐可能短暂缓解甲周皮肤瘙痒。2、真菌感染特性:灰指甲由皮肤癣...
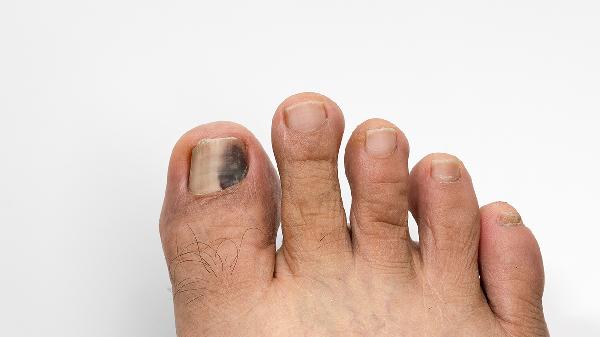
拔罐的禁忌和注意事项
拔罐疗法需避开皮肤破损、出血倾向、严重疾病急性期等禁忌情况,操作时需注意罐具消毒、留罐时间、体位选择等关键事项。1、禁忌人群:皮肤溃疡、湿疹等皮损患者禁用拔罐,避免感染扩散;血友病、血小板减少等出血性疾病患者可能引发皮下出血;妊娠期妇女腰腹部慎用,以免刺激子宫;高热抽搐、心肾功能衰竭等急重症患者禁用。恶性肿瘤局部、骨折未愈合部位同样禁止施术。2、禁忌部位:颈...

拔罐的禁忌 拔罐的原理和禁忌
拔罐疗法通过负压吸附刺激经络穴位,但存在皮肤破损、出血倾向、严重慢性病等禁忌。主要禁忌包括皮肤感染、凝血功能障碍、妊娠期腰腹部操作、空腹或饱食后立即操作、体质极度虚弱五类情况。1、皮肤感染:局部存在疱疹、溃疡、烧伤等皮肤损伤时禁止拔罐。罐体负压可能加重创面渗出,导致继发感染扩散。皮肤屏障功能受损区域操作易引发接触性皮炎,愈合期患者需待表皮完全修复后再考虑拔罐...
健身都喝什么饮料
健身期间推荐饮用的饮料主要有白开水、运动饮料、椰子水、蛋白奶昔和绿茶。这些饮品能补充水分、电解质和能量,满足不同训练需求。1、白开水:基础补水首选,零热量且易吸收。高强度训练后每小时需补充500-1000毫升,小口慢饮避免肠胃不适。运动前2小时可提前饮用400-600毫升提升水合状态,运动中每15-20分钟补充150-200毫升。冷水15-22℃更利于快速吸...

运动前的饮食要怎么样才能减肥
运动前饮食可通过低升糖指数碳水搭配优质蛋白、控制热量缺口、补充水分、避免高脂食物、选择合适进食时间等方式促进减肥效果。主要策略包括控制总热量、优化营养素比例、把握进食时机等。1、低GI碳水:选择全麦面包、燕麦等低升糖指数碳水化合物,能稳定血糖并提供持续能量。这类食物消化吸收较慢,可避免运动时血糖骤升骤降导致的饥饿感,同时减少脂肪囤积风险。运动前1-2小时摄入...

拔罐的禁忌 拔罐不适合哪些人
拔罐疗法并非人人适用,皮肤破损者、血液疾病患者、孕妇腰腹部、严重心脏病患者及体质极度虚弱者均属禁忌人群。拔罐禁忌主要涉及皮肤状态异常、凝血功能障碍、特殊生理阶段、心血管风险及体质因素五类情况。1、皮肤破损:局部存在伤口、湿疹、疱疹或烧伤时,负压刺激可能加重皮肤损伤,导致感染扩散。糖尿病患者皮肤愈合能力差,即使微小破损也应避免拔罐。皮肤过敏急性发作期同样不适宜...

哪些彩妆方法让你更美丽动人 化妆最冷门小技巧
提升妆容精致度的冷门技巧主要有局部提亮法、睫毛分段夹翘、唇线模糊处理、眼影层次叠加、粉底分区上妆五种方法。1、局部提亮法:在眉骨、鼻梁中段、眼下三角区使用微珠光提亮产品,能即刻提升面部立体感。选择比肤色浅1-2个色号的膏状高光,用指腹点拍更服帖。注意避开毛孔粗大区域,颧骨提亮位置需在瞳孔正下方垂直线上,面积不超过指甲盖大小。这种技法比全脸高光更自然,特别适合...
快乐型人格的优缺点
快乐型人格以积极乐观为核心特征,具有显著的社会适应优势,但也可能伴随冲动与逃避倾向。主要优点包括情绪感染力强、创造力突出、抗压能力佳,缺点则体现为决策欠理性、责任感薄弱、深度思考不足。1、情绪感染力:快乐型人格者大脑中多巴胺分泌活跃,杏仁核对积极刺激反应敏感,这种生理基础使其自然散发愉悦气场。心理学实验显示,与这类人群接触15分钟,旁观者的压力激素水平可下降...
健身要喝什么饮料
健身期间推荐饮用白开水、运动饮料、蛋白奶昔、椰子水、绿茶等饮品。这些饮料能补充水分、电解质、蛋白质及抗氧化物质,满足不同训练需求。1、白开水:基础补水首选,适合低强度运动或日常水分维持。运动时每小时流失汗液约500-1000毫升,及时饮用常温白开水可预防脱水。运动前后分次少量饮用,避免一次性大量摄入加重肾脏负担。2、运动饮料:含钠钾镁等电解质的等渗饮料,适用...
拔罐的坏处与注意事项
拔罐疗法可能引起皮肤淤血、水泡、感染等不良反应,操作时需注意体质禁忌与部位选择。主要风险包括局部淤血、皮肤损伤、晕罐反应、感染风险及加重特殊病情,需严格遵循操作规范并避开禁忌人群。1、局部淤血:拔罐形成的负压会导致毛细血管破裂,出现紫红色罐印属于正常现象。但留罐时间过长或负压过大时,可能造成深层组织淤血,表现为皮肤青紫面积扩大且消退缓慢。气血虚弱者更易出现此...

怎样增加母乳量和涨奶速度呢
增加母乳量和涨奶速度可通过频繁哺乳、充分补水、均衡饮食、适度按摩和保持放松等方式实现。母乳分泌主要受泌乳素水平、哺乳频率、母亲营养状态、乳腺通畅度和情绪压力等因素影响。1、频繁哺乳:婴儿吸吮是刺激乳汁分泌最有效的方式。建议每天哺乳8-12次,夜间保持哺乳频率,避免间隔超过3小时。哺乳时确保婴儿正确含接乳房,单侧乳房吸空后再换边,有助于促进泌乳素分泌。若婴儿无...

科室问题
一级
二级
二级
二级
二级
二级
二级
二级
医生推荐
医院推荐
最新问答 更多
-
海扶刀治疗子宫肌瘤怎么样
#子宫肌瘤#
-
脖子上淋巴结肿大是什么原因
#内分泌科#
-
有时手麻有时脚麻是怎么回事
#全科#
-
人被电击后怎么急救
#急诊科#
-
来月经前两天同房会怀孕吗
#产前诊断科#
-
角膜白斑是什么原因造成的
#眼科#
-
无痛血尿得癌症的概率是多少
#癌症#
-
腹泻水状大便怎么办吃什么药
#腹泻#
-
后背右肩下方疼痛是什么原因
#神经内科#
-
肤阴洁复方黄松洗液是什么药
#药剂科#
-
幼儿退烧药多长时间吃一次
#儿科#
-
pilon骨折手术怎么做
#骨折#
-
一只眼睛上睑下垂怎么回事
#眼科#
-
女性一激动就尿是怎么回事
#泌尿外科#
-
刚怀孕什么时候去检查比较好
#产前诊断科#
行业资讯 2025年06月07日 星期六

- 腓骨粉碎性骨折严重吗 腓骨粉碎性骨折的3个严重情况介绍
- 后腰酸痛是什么原因造成的
- 三尖瓣关闭不全会导致头晕吗 三尖瓣关闭不全的症状
- 血管神经性头痛能根除吗 介绍血管神经性头痛的根除方法
- 小孩老是坐不住是什么原因