心源性水肿能活多久
1人回复
问题描述:
心源性水肿能活多久
医生回答专区 因不能面诊,医生的建议仅供参考
心源性水肿患者的生存时间差异较大,从数月到数十年不等,主要取决于基础心脏疾病类型、治疗依从性、并发症控制等因素。生存期影响因素主要有原发性心脏病严重程度、是否规范治疗、合并肾功能损伤、电解质紊乱、继发感染等。
1、原发性心脏病慢性心力衰竭患者五年生存率约50%,但早期接受规范化药物和器械治疗可显著改善预后。缺血性心肌病导致的水肿通过血运重建手术可能延长生存期,而扩张型心肌病晚期患者预后相对较差。心脏瓣膜病引起的水肿在成功实施瓣膜置换术后生存期接近正常人。
2、治疗依从性坚持服用利尿剂、血管紧张素转换酶抑制剂、β受体阻滞剂等核心药物能有效控制症状。定期随访调整用药方案的患者,中位生存期比未规范治疗者延长3-5年。心脏再同步化治疗适合部分患者,可提升生存质量。
3、肾功能损伤合并慢性肾脏病3期以上时,心肾综合征会加速病情恶化。血肌酐持续超过265μmol/L的患者两年生存率不足30%。通过限盐、调整利尿剂种类、必要时血液净化治疗可延缓进展。
4、电解质紊乱长期使用利尿剂导致的低钾血症可能诱发恶性心律失常。血钾维持在4.0-5.0mmol/L范围内较安全,每月监测电解质可降低猝死风险。同时注意预防低钠血症,血钠低于125mmol/L需住院纠正。
5、继发感染肺淤血患者易发生肺部感染,每年接种流感疫苗和肺炎疫苗可减少急性加重。下肢水肿皮肤破损可能引发蜂窝织炎,需保持皮肤清洁干燥。感染每次发作都可能造成不可逆的心功能损伤。
患者应严格限制每日钠盐摄入不超过3克,记录出入量保持负平衡。适度有氧运动如步行可改善心肺功能,但需避免劳累。睡眠时抬高床头减轻夜间阵发性呼吸困难。定期监测体重,3天内增加2公斤以上需及时就诊调整利尿剂用量。保持情绪稳定,避免感染等诱发因素,多数患者通过系统管理可获得较好生存质量。
相似问题
推荐 胆管癌手术后能活多久
胆管癌手术后生存期一般为1-5年,实际时间受到肿瘤分期、手术效果、术后治疗、患者体质等多种因素的影响。 1、肿瘤分期: 早期胆管癌患者术后5年生存率较高,中晚期患者生存期相对较短,肿瘤是...
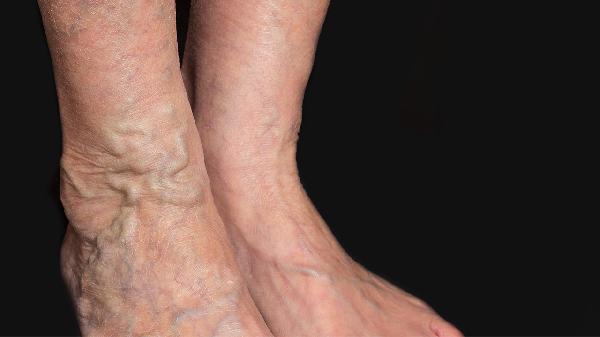
什么是心源性水肿 心源性水肿的症状详述
心源性水肿是指因心脏功能障碍导致静脉回流受阻、水钠潴留引起的组织间隙液体积聚。主要症状包括下肢对称性凹陷性水肿、夜间阵发性呼吸困难、活动后心悸等,严重时可出现胸腔积液或腹水。1、下肢对称性凹陷性水肿水肿通常从足踝部开始,呈对称性分布,按压后出现明显凹陷且恢复缓慢。这与静脉高压导致毛细血管滤过压升高有关,长期卧床者水肿可能首先出现在骶尾部。患者常伴下肢沉重感,...
科普推荐 为你持续推送健康知识
右脚右侧边缘骨头疼痛
右脚右侧边缘骨头疼痛可能与足部外伤、足底筋膜炎、跖骨应力性骨折、痛风性关节炎、跗骨联合等因素有关。建议及时就医检查,明确病因后针对性治疗。1、足部外伤足外侧缘撞击硬物或扭伤可能导致第五跖骨基底部骨折、软组织挫伤等,表现为局部肿胀、淤青和压痛。需通过X线检查排除骨折,急性期可采用冰敷缓解疼痛,慢性期可遵医嘱使用双氯芬酸钠凝胶、云南白药气雾剂等药物,必要时用支具...
肠道应激性综合征的原因
肠道应激性综合征可能由遗传因素、精神心理因素、胃肠动力异常、内脏高敏感、肠道菌群失调等原因引起。肠道应激性综合征是一种功能性胃肠病,主要表现为腹痛、腹胀、排便习惯改变等症状,通常需要综合治疗。1、遗传因素部分肠道应激性综合征患者存在家族聚集现象,可能与基因多态性有关。这类患者通常从小就有胃肠敏感表现,容易因饮食或情绪变化诱发症状。建议这类人群注意记录日常饮食...
南瓜吃了胃不舒服主要的原因有哪些
南瓜吃了胃不舒服可能与食用过量、过敏反应、胃肠功能紊乱、胃炎、胃溃疡等因素有关。南瓜富含膳食纤维和淀粉,过量食用可能加重胃肠负担,部分人群对南瓜成分过敏也可能引发不适。1、食用过量南瓜含有较多膳食纤维和淀粉,一次性摄入过多可能导致胃胀、胃痛等消化不良症状。膳食纤维吸水膨胀会增加胃内压力,未充分消化的淀粉在肠道发酵可能产生气体。建议控制单次食用量在200克以内...
济生肾气丸与金匮肾气丸有什么区别
济生肾气丸与金匮肾气丸的主要区别在于成分与功效侧重。济生肾气丸在补肾基础上增强利水消肿作用,适用于肾虚水肿;金匮肾气丸则侧重温补肾阳,用于肾阳不足引起的腰膝酸软等症状。一、成分差异济生肾气丸在六味地黄丸基础上加入车前子、牛膝等利水渗湿药材,强化了利水功效。金匮肾气丸则以附子、桂枝为主药,配合地黄等药材,突出温阳作用。两者虽均含熟地黄、山药等补肾基础成分,但辅...
便秘什么时候喝蜂蜜
便秘时建议在早晨空腹或睡前饮用蜂蜜水。蜂蜜中的果糖和活性酶有助于促进胃肠蠕动,但需注意糖尿病患者及1岁以下婴儿不宜食用。晨起空腹饮用蜂蜜水能刺激胃肠反射,帮助肠道启动排便功能。温水冲泡的蜂蜜更易被吸收,建议水温不超过60摄氏度以避免破坏活性成分。搭配适量膳食纤维摄入如燕麦或西蓝花可增强效果。部分人群饮用后可能出现轻微腹胀,通常半小时内自行缓解。夜间睡前饮用则...
粗隆间骨折保守治疗
粗隆间骨折保守治疗适用于稳定性骨折或手术风险较高的患者,主要方式包括牵引固定、石膏固定、功能锻炼等。粗隆间骨折可能与骨质疏松、外伤等因素有关,通常表现为髋部疼痛、活动受限等症状。牵引固定通过持续牵拉骨折端维持复位,常用皮牵引或骨牵引,需定期调整牵引重量和方向。石膏固定适用于无移位或轻度移位骨折,髋人字石膏可限制髋关节活动,固定时间通常为6-8周。功能锻炼在疼...
年轻人下楼梯膝盖疼走路不疼
年轻人下楼梯膝盖疼但走路不疼可能与髌股关节综合征、半月板损伤或滑膜炎等有关。常见原因包括髌骨轨迹异常、运动损伤、肌肉力量失衡等,可通过调整运动方式、强化肌肉训练及物理治疗缓解。1、髌股关节综合征髌骨在膝关节屈伸时轨迹异常可能导致下楼梯疼痛,通常与股四头肌力量不足或髌骨位置偏移有关。表现为上下楼梯、久坐后站起时膝盖前方疼痛,平路行走无明显不适。建议减少爬楼梯、...
右脚大拇指关节痛是怎么回事
右脚大拇指关节痛可能与痛风性关节炎、拇外翻、骨关节炎、外伤性损伤、类风湿关节炎等因素有关。该症状可通过药物治疗、物理治疗、手术矫正等方式缓解。1、痛风性关节炎高嘌呤饮食或尿酸代谢异常可能导致尿酸盐结晶沉积在关节,引发突发性剧烈疼痛伴红肿热痛。急性期可遵医嘱使用非甾体抗炎药如双氯芬酸钠缓释片、秋水仙碱片,或抑制尿酸生成的别嘌醇片。慢性期需长期服用苯溴马隆片促进...
膝关节疼痛是缺钙吗
膝关节疼痛不一定是缺钙引起的,可能与关节退变、运动损伤、炎症反应、代谢异常或感染等因素有关。缺钙可能导致骨质疏松,但膝关节疼痛更常见于骨关节炎、滑膜炎、韧带损伤、痛风性关节炎或类风湿关节炎等疾病。建议及时就医明确病因。关节退变是膝关节疼痛的常见原因,多见于中老年人群。长期负重或过度使用可加速关节软骨磨损,表现为活动时疼痛加重、关节僵硬感。骨关节炎患者可能出现...
哺乳期高血压了怎么办
哺乳期高血压可通过调整饮食、适度运动、监测血压、心理调节、遵医嘱用药等方式治疗。哺乳期高血压通常由妊娠期高血压延续、钠盐摄入过多、精神压力过大、肥胖、家族遗传等原因引起。1、调整饮食减少钠盐摄入有助于控制血压,每日食盐量不超过5克。增加富含钾的食物如香蕉、菠菜等,钾能帮助排出体内多余的钠。适量补充优质蛋白如鱼类、豆制品,优质蛋白有助于维持血管弹性。避免高脂肪...
杭州治肩周炎哪个医院好?杭州江城骨科医院成康复首选
在风景如画的杭州市,面对日益增长的健康需求,尤其是针对常见的肩部疾病——肩周炎的治疗,选择一家专业、可靠、且广受好评的医疗机构显得尤为重要。在众多选项中,“杭州江城骨科医院”凭借其多方面的显著优势,脱颖而出,成为众多肩周炎患者心中的康复圣地。专业的诊疗科室,定制化治疗方案杭州江城骨科医院深知肩周炎治疗的复杂性与个体差异性,因此特别设立了中医骨科科室,专注于此...

孩子总是频繁夹腿、脸憋得通红?什么原因?上海附一儿科快速治疗
日常生活中,有些孩子会做出一些让人疑惑的行为,比如频繁地夹紧双腿、摩擦的动作,表情还显得有些紧张,其实,这可能跟夹腿综合征有关。什么是夹腿综合征?夹腿综合征,又称“擦腿综合征”、“儿童情感性交叉搓腿”或“习惯性阴部摩擦”,是一种常见于婴幼儿及学龄前儿童的行为现象,主要表现为反复夹紧双腿并摩擦会阴部位的习惯性动作。夹腿综合征多见于女童。发作时,孩子常将双下肢屈...

上海附一儿科13岁女孩中医干预2个月,成功逆袭增长1.1cm成功案例
13岁的小莉(化名)身高154.9cm,跟班级里的其他同学相比有差距,孩子有些自卑,家长说她平时不太爱运动,喜欢熬夜、喝奶茶,睡眠质量差。家长担心小莉最终身高不理想,也怕孩子以后会埋怨自己,于是经多方打听,来到我院挂号就诊。接诊的是我院权启茹主任,权主任让小莉先去做个骨龄检测,看下孩子目前的骨龄情况怎么样。经检查,小莉的骨龄为14岁,偏大1岁,这意味着她的骨...

坚持不到一分钟怎么调理
坚持不到一分钟可能是由于心理因素、生理问题、生活习惯或疾病等原因引起的,通过心理疏导、饮食调节、药物或物理治疗等方式可以有效改善这一问题。1心理因素的影响及调节部分人存在心理压力或过于紧张的情况,这会引起性能量的迅速释放,导致时间过短。这种情况适合进行心理调节或行为训练。例如,提前调整心态,减少对失败的担忧,培养对伴侣的沟通和信任感,还可以通过专业的行为疗法...

婚前检查需要注意什么
婚前检查需要注意提前预约、空腹准备、避开月经期、携带证件、如实告知病史等事项。婚前检查是帮助双方了解健康状况的重要环节,主要包含传染病筛查、生殖系统检查、遗传病风险评估等项目。1、提前预约婚前检查需提前联系当地妇幼保健院或指定医疗机构预约时间,避免集中体检高峰期。部分城市要求提供结婚登记预约证明,建议提前咨询当地民政部门。检查机构需具备婚检资质,非所有体检中...
人为什么会胆小害怕鬼
人胆小害怕鬼通常与心理防御机制、认知偏差和进化遗留有关。主要有童年创伤经历、负面信息强化、大脑威胁识别系统过度活跃、文化环境影响、安全感缺失等原因。一、童年创伤经历早期遭遇惊吓事件可能形成条件反射式恐惧。部分人在成长过程中经历过黑暗环境中的突发惊吓,这种创伤记忆会储存在杏仁核中,导致成年后对类似场景产生本能回避。家长应注意避免用鬼怪故事作为管教手段。二、负面...

为什么穷人家的孩子有出息
穷人家的孩子有出息可能与家庭环境、个人性格、社会支持、教育机会、自我激励等因素有关。1、家庭环境穷人家的孩子往往在较为艰苦的环境中成长,父母可能无法提供丰富的物质条件,但会通过言传身教培养孩子的独立性和责任感。这种环境促使孩子从小养成勤俭节约、吃苦耐劳的习惯,为未来的成功打下基础。2、个人性格穷人家的孩子通常具备更强的抗压能力和坚韧不拔的意志。面对困难时,他...
一天蛋白质一天碳水可以瘦吗
一天蛋白质一天碳水交替饮食可能有助于短期减重,但长期效果因人而异。蛋白质日有助于控制食欲和维持肌肉量,碳水日可补充能量和调节代谢。减重效果主要取决于总热量缺口、个体代谢差异及运动配合。蛋白质日通过高蛋白饮食增加饱腹感,减少总热量摄入。蛋白质食物消化吸收慢,能延长胃排空时间,避免频繁进食。优质蛋白如鸡胸肉、鱼类、豆制品可促进肌肉合成,防止基础代谢率下降。但全日...

鼻子挤了黑头红肿不消
挤黑头后鼻子红肿不消可能与局部感染、皮肤屏障受损、炎症反应持续等因素有关。这种情况通常表现为红肿、疼痛、发热等症状,可通过局部冷敷、外用抗生素药膏、避免刺激等方式缓解。若症状加重或持续不消退,建议及时就医。1、局部感染挤压黑头时若未做好清洁,可能导致细菌侵入毛囊引发感染。金黄色葡萄球菌是常见致病菌,感染后会出现红肿、化脓等症状。可遵医嘱使用莫匹罗星软膏、夫西...

贵港五洲男科医院:以高尚医德树口碑
贵港五洲男科医院:以高尚医德树口碑在选择就医机构时,人们往往注重专业性、服务体验与诊疗透明度。一家真正值得信赖的医院,不仅需具备扎实的医疗实力,更应在细节中传递人文关怀,使患者在就医过程中感到安心与尊重。贵港五洲男科医院正是秉持这样的理念,将“患者至上,疗效为本”贯彻于每一处服务细节之中,成为许多人的放心之选。步入医院大厅,首先映入眼帘的是明亮整洁的环境与合...
科室问题
一级
二级
二级
二级
二级
二级
二级
二级
医生推荐
医院推荐
最新问答 更多
-
肛裂和痔疮有哪些联系和区别
#肛裂#
-
冰糖雪梨梨心要去掉吗?
#全科#
-
小儿脑血管畸形做什么检查
#小儿神经外科#
-
产后出血可以母乳喂养吗
#产后出血#
-
甲母痣是什么病
#小儿皮肤科#
-
女人也会出现肾虚吗?
#肾虚#
-
血小板分布宽度偏高是什么意思
#全科#
-
夜尿多吃什么好
#泌尿外科#
-
肝癌微创手术多长时间可以好
#肝癌#
-
得了肛瘘要怎么办
#肛瘘#
-
子宫肌瘤手术危险吗
#子宫肌瘤#
-
人工流产需要住院
#流产#
-
吃麻雀蛋好吗?
#全科#
-
什么是胎儿心脏彩超
#心血管内科#
-
二次煎中药的正确方法
#中医科#
行业资讯 2025年11月04日 星期二

- 北马3.2万跑者的"医"靠,为何连续10年都是和睦家?
- 重庆不孕不育医院有几家?热门医院实力解析及综合排名
- 1200+组家庭受益!第六届川渝国际教育展收官,星辉眼科深度解读高考视力受限专业
- "全勤生"罗氏:携十余款即将在华上市及未来管线产品首展首秀,加速迈向全疾病领域领航者
- 2025年全球肠胃养护益生菌十大品牌实测榜单最新发布!科学背书与用户反馈双验证


