医生回答专区 因不能面诊,医生的建议仅供参考
盆腔炎与附件炎的主要区别在于病变范围及解剖位置不同。盆腔炎指女性上生殖道及其周围组织的炎症,包括子宫、输卵管、卵巢及盆腔腹膜;附件炎特指输卵管和卵巢的炎症。两者在病因、症状及治疗上存在交叉但各有侧重。
1、病变范围:
盆腔炎累及范围更广,涵盖子宫内膜炎、输卵管炎、卵巢脓肿及盆腔腹膜炎等多种病理类型。附件炎仅针对输卵管和卵巢的感染,属于盆腔炎的局部表现。临床中约60%的盆腔炎患者会合并附件炎,但单纯附件炎可能不涉及其他盆腔器官。
2、典型症状:
盆腔炎常见下腹持续性坠痛、阴道分泌物增多伴异味,严重者可出现高热寒战等全身症状。附件炎以单侧下腹钝痛为主,疼痛常在月经期或性交后加重,可能伴有输卵管积水或卵巢囊肿等局部体征。两者均可导致不孕,但盆腔炎引起输卵管阻塞的风险更高。
3、致病因素:
盆腔炎多由淋病奈瑟菌、衣原体等性传播病原体上行感染引起。附件炎除性传播病原体外,还与邻近器官炎症扩散相关,如阑尾炎或结肠憩室炎。人工流产、宫腔操作等医源性因素在盆腔炎发病中占比更高。
4、诊断标准:
盆腔炎需满足宫颈举痛、附件区压痛、子宫压痛三项体征中至少两项。附件炎诊断更依赖超声检查,可见输卵管增粗或卵巢囊肿。实验室检查中,盆腔炎患者的C反应蛋白升高程度通常比附件炎更显著。
5、治疗差异:
盆腔炎需广谱抗生素联合治疗,常用方案包括头孢曲松联合多西环素。附件炎根据病原体选择针对性抗生素,衣原体感染首选阿奇霉素。慢性附件炎可能需中药灌肠等物理治疗,而盆腔脓肿常需手术引流。
日常需注意经期卫生避免盆浴,性生活中使用避孕套降低感染风险。急性期应卧床休息,饮食选择高蛋白易消化食物如鲫鱼汤、蒸鸡蛋。恢复期可进行凯格尔运动增强盆底肌力,但需避免剧烈运动加重盆腔充血。若出现持续发热或腹痛加剧,应立即就医排除输卵管积脓等并发症。
相似问题
推荐 子宫附件炎是怎么引起的
子宫附件炎可能由病原体感染、邻近器官炎症蔓延、宫腔操作损伤、免疫力下降、不良卫生习惯等原因引起。附件炎通常表现为下腹痛、发热、异常阴道分泌物等症状,需通过抗生素治疗、物理治疗等方式干预。...
相关科普 更多

盆腔炎和附件炎有什么区别
盆腔炎与附件炎的区别主要体现在发病部位、病因及症状表现三个方面。盆腔炎指女性上生殖道及其周围组织的炎症,包括子宫内膜炎、输卵管炎等;附件炎特指输卵管和卵巢的炎症。两者均可由细菌感染引起,但盆腔炎范围更广,附件炎定位更具体。
科普推荐 为你持续推送健康知识
垂体瘤恶化怎么办
垂体瘤恶化可通过药物治疗、放射治疗、手术治疗、激素替代治疗、定期随访等方式干预。垂体瘤恶化可能与肿瘤体积增大、激素分泌异常、压迫周围组织等因素有关,通常表现为头痛、视力下降、内分泌紊乱等症状。1、药物治疗垂体瘤恶化可遵医嘱使用溴隐亭片、卡麦角林片等多巴胺受体激动剂抑制泌乳素型肿瘤生长。生长激素型肿瘤可使用醋酸兰瑞肽缓释注射液或奥曲肽注射液控制激素分泌。药物治...
宝宝鼻子里面有鼻屎怎么清理
宝宝鼻子里面有鼻屎可以通过生理盐水滴鼻、吸鼻器辅助、棉签轻柔清理、调整环境湿度、就医处理等方式清理。鼻屎通常由鼻腔分泌物干燥、空气干燥、感冒或过敏反应等因素引起。1、生理盐水滴鼻使用生理盐水滴鼻可软化鼻屎,帮助其自然排出。将1-2滴生理盐水滴入宝宝鼻腔,等待片刻后用棉球轻轻擦拭外溢分泌物。生理盐水对鼻腔黏膜无刺激,适合婴幼儿使用。若鼻屎位置较深,可重复操作1...
怀孕五个月腰酸背痛怎么回事
怀孕五个月腰酸背痛可能由子宫增大压迫神经、激素水平变化、缺钙、姿势不当、腰椎负荷增加等原因引起,可通过调整姿势、补钙、适度运动、热敷按摩、使用托腹带等方式缓解。1、子宫增大压迫神经随着胎儿发育,子宫体积增大可能压迫腰骶部神经,导致酸痛感。建议避免久站久坐,睡眠时采取左侧卧位减轻压迫。若疼痛放射至下肢或伴随麻木,需排除腰椎间盘突出,可遵医嘱使用对乙酰氨基酚片缓...
宝宝鼻子里有干鼻屎怎么办
宝宝鼻子里有干鼻屎可通过生理盐水软化清理、棉签辅助清除、调整环境湿度、使用吸鼻器、就医处理等方式改善。干鼻屎通常由空气干燥、鼻腔分泌物堆积、感冒鼻塞、过敏反应、鼻部炎症等原因引起。1、生理盐水软化清理将1-2滴生理盐水滴入宝宝鼻腔,等待1-2分钟待鼻屎软化后,用婴儿专用棉签轻轻卷出。生理盐水能湿润鼻腔黏膜,避免清理时损伤鼻黏膜。若鼻屎位置较深,可重复操作2-...
脖子后面长疙瘩是怎么回事
脖子后面长疙瘩可能由毛囊炎、皮脂腺囊肿、淋巴结肿大、脂肪瘤、寻常疣等原因引起,可通过局部清洁、药物治疗、手术切除等方式治疗。1、毛囊炎毛囊炎可能与细菌感染、局部卫生不良等因素有关,通常表现为红色丘疹、疼痛等症状。患者可遵医嘱使用莫匹罗星软膏、夫西地酸乳膏、红霉素软膏等药物进行抗感染治疗。日常需保持皮肤清洁,避免抓挠患处。2、皮脂腺囊肿皮脂腺囊肿可能与皮脂腺导...
婴儿从鼻子吐奶怎么办
婴儿从鼻子吐奶可通过调整喂养姿势、控制奶量、拍嗝、抬高上半身、及时清理等方式缓解。婴儿吐奶可能与贲门发育不全、喂养不当、胃食管反流、呼吸道感染、过敏反应等因素有关。1、调整喂养姿势喂养时让婴儿保持头高脚低位,身体呈30-45度倾斜,避免平躺喝奶。母乳喂养时确保婴儿含住大部分乳晕,奶瓶喂养选择适合月龄的奶嘴孔径。喂奶后保持该姿势15-20分钟,利用重力作用减少...
直肠癌微创术后如何护理
直肠癌微创术后可通过伤口护理、饮食调整、活动管理、心理支持和定期复查等方式护理。直肠癌微创手术通常采用腹腔镜或机器人辅助技术,术后护理对恢复至关重要。1、伤口护理术后需保持伤口清洁干燥,避免感染。伤口敷料应定期更换,观察有无红肿、渗液或发热等感染迹象。洗澡时避免直接冲洗伤口,可使用防水敷料保护。若出现异常疼痛或分泌物增多,应及时就医。术后1-2周内避免提重物...
宝宝鼻屎堵住在深处怎么办
宝宝鼻屎堵在深处可通过生理盐水滴鼻、吸鼻器清理、棉签轻柔处理、调整环境湿度、就医取出等方式处理。鼻屎堵塞通常由鼻腔干燥、感冒鼻塞、过敏反应、异物刺激、鼻部炎症等原因引起。1、生理盐水滴鼻将1-2滴生理盐水滴入宝宝鼻腔,等待1-2分钟软化鼻屎后,鼻屎可能随喷嚏或鼻涕自然排出。生理盐水能湿润鼻腔黏膜,缓解干燥引起的鼻屎硬化,适合日常护理使用。若鼻屎位置较深,可重...
下颌神经炎吃什么药效果好
下颌神经炎可遵医嘱使用卡马西平片、加巴喷丁胶囊、甲钴胺片、维生素B1片、布洛芬缓释胶囊等药物缓解症状。下颌神经炎可能与外伤、感染、免疫异常等因素有关,通常表现为下颌疼痛、麻木、咀嚼无力等症状。1、卡马西平片卡马西平片适用于三叉神经痛引起的下颌神经炎,该药物通过抑制神经异常放电缓解疼痛。用药期间可能出现头晕、嗜睡等不良反应,肝肾功能不全者慎用。需注意避免与单胺...
婴儿鼻子有鼻屎怎么办
婴儿鼻子有鼻屎可通过清理鼻腔、调整环境湿度、使用生理盐水滴鼻、避免过度清理、及时就医等方式处理。婴儿鼻屎多可能与空气干燥、感冒、过敏、鼻腔异物、鼻部发育异常等因素有关。1、清理鼻腔用婴儿专用棉签或吸鼻器轻柔清理可见鼻屎。棉签需蘸取少量生理盐水,沿鼻腔边缘旋转擦拭,避免深入鼻腔。吸鼻器使用时需先挤压球部,再将尖端轻轻插入鼻孔后缓慢松开,利用负压吸出分泌物。操作...
11岁双肾乳钙沉积要警惕了
11岁双肾乳钙沉积可能与遗传、饮食、代谢异常等因素有关,需及时就医并调整生活方式。双肾乳钙沉积是一种肾脏钙盐沉积的病理现象,常见于儿童和青少年,可能与高钙饮食、维生素D过量、代谢性疾病或遗传因素相关。早期发现并干预,可以有效避免肾功能损害。1、遗传因素。部分双肾乳钙沉积病例与家族遗传相关,如家族性低磷血症或特发性高钙尿症。这些疾病可能导致肾脏对钙的代谢异常,...
不注意卫生容易得什么病
不注意卫生可能会导致多种疾病,例如皮肤感染、肠胃疾病以及呼吸道疾病等,这些问题与个人卫生习惯密切相关,需格外重视日常生活中的清洁和预防措施。1皮肤感染不良的卫生习惯容易导致如真菌感染、毛囊炎等皮肤问题。例如,不常洗澡、不勤换内衣裤会导致汗液和细菌滋生,引发体癣、脚癣等真菌疾病。如果经常用手抓挠皮肤,可能出现毛囊炎或细菌感染的问题。建议每天保持身体清洁,使用适...
忍精不射害处知多少
忍精不射可能引发前列腺充血、性功能障碍以及心理压力等问题,从长远看对身体和心理健康均不利。一旦发现相关问题,应适时调整性生活方式,并寻求专业帮助改善健康状况。1、前列腺充血及炎症风险忍精不射会导致性兴奋过程中生殖器官持续充血,前列腺、精囊等组织无法顺利排空,容易造成前列腺长时间充血,增加前列腺炎的发生风险。如果忍精不射成为习惯,不及时缓解,可能会导致前列腺组...
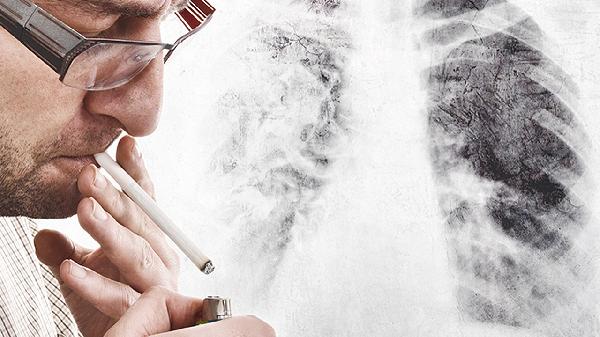
吸烟能导致脱发吗
吸烟可能导致脱发,主要原因包括其对毛囊的损伤、血液循环的影响以及引发氧化应激,长期吸烟还可能增加遗传性脱发的风险。戒烟、饮食调节和改善生活习惯是预防脱发的重要措施。1烟草中的有害物质直接损伤毛囊吸烟会释放尼古丁、一氧化碳等多种有害化学物质,这些物质通过血液循环进入毛囊,对毛囊细胞造成直接损伤,导致其功能减弱甚至退化。尼古丁会引发毛细血管收缩,影响头皮的血液循...
嗜碱细胞百分比1.3正常吗
嗜碱细胞百分比1.3%属于正常范围。嗜碱细胞是白细胞的一种,正常百分比通常在0-1.5%之间,实际数值可能受到过敏反应、慢性炎症、骨髓增生性疾病、药物影响或实验室误差等因素的影响。1、过敏反应:过敏性疾病如花粉症、荨麻疹等可能刺激嗜碱细胞轻度升高。这类情况通常伴随皮肤瘙痒、打喷嚏等症状,可通过过敏原检测明确原因,必要时使用抗组胺药物控制症状。2、慢性炎症:类...
白醋泡黑色衣服会恢复原色吗
白醋泡黑色衣服通常无法恢复原色,但可能帮助去除部分表面污渍或残留洗涤剂。黑色衣物褪色主要与染料稳定性、洗涤方式及材质有关,白醋的弱酸性对染料修复作用有限。白醋含有醋酸,能中和碱性残留物,使衣物纤维更柔软,对因洗涤剂残留导致的色泽暗淡可能略有改善。对于氧化褪色或摩擦导致的永久性染料流失,白醋无法逆转化学结构变化。棉麻等天然纤维衣物可能比化纤衣物对白醋反应更明显...

孩子离家出走家长报警有用吗
孩子离家出走家长报警是有用的,警方可以协助寻找并提供专业支持。离家出走可能由家庭矛盾、心理压力、社交问题、学习压力、精神疾病等因素引起,需结合具体情况采取干预措施。1、家庭矛盾亲子关系紧张或家庭冲突可能成为孩子离家出走的直接诱因。家长需反思日常沟通方式,避免过度指责或控制,建立平等对话机制。可通过家庭心理咨询改善关系,同时加强监护,留意孩子情绪变化和异常行为...

看心理医生医院挂什么科
看心理医生一般需要挂精神心理科或临床心理科,部分医院可能设置心理咨询科、心身医学科等。精神心理问题可能由情绪压力、睡眠障碍、焦虑抑郁、人格障碍、精神分裂症等因素引起。一、精神心理科精神心理科主要诊治各类精神障碍与心理疾病,包括抑郁症、焦虑症、双相情感障碍等。该科室医生具备精神科医师资质,可进行专业诊断和药物治疗。对于存在自杀倾向、幻觉妄想等严重症状的患者,建...

马齿苋治疗白发的做法和用量
马齿苋对改善白发有一定辅助作用,可通过内服或外用的方式使用。马齿苋含有维生素、矿物质及抗氧化成分,有助于改善毛囊营养供应,但需注意其效果因人而异且需长期坚持。一、内服方法新鲜马齿苋可洗净后焯水凉拌或煮汤食用,每日建议食用30-50克。干品马齿苋可煎水代茶饮,每次取10-15克加水煮沸后饮用。内服时需搭配黑芝麻、核桃等富含铜元素的食物以增强效果,脾胃虚寒者应减...

瘦子增肌每天吃什么吃多少
瘦子增肌需保证每日热量盈余,建议蛋白质摄入量按每公斤体重1.6-2.2克计算,碳水化合物和脂肪按比例补充。增肌饮食需包含优质蛋白、复合碳水、健康脂肪三类核心营养素,具体摄入量需结合训练强度调整。一、优质蛋白鸡胸肉、牛肉、鱼类、鸡蛋、乳制品是常见的高蛋白食物。鸡胸肉脂肪含量低且易消化,适合作为基础蛋白来源;牛肉富含肌酸和铁元素,有助于肌肉合成与供能;三文鱼等深...
科室问题
一级
二级
二级
二级
二级
二级
二级
二级
医生推荐
医院推荐
最新问答 更多
-
怀孕期间如何缓解胀气
#产前诊断科#
-
眼睛天天肿怎么回事
#眼科#
-
手足口病会引起病毒性皮疹吗 了解手足口病的并发症
#手足口病#
-
糖尿病常用的药物有哪些
#糖尿病#
-
缺血缺氧性脑病的症状有哪些 浅析缺血缺氧性脑病的三个症状
#小儿神经内科#
-
脑出血家族遗传规律
#脑出血#
-
眼底造影多久出结果
#眼科#
-
胆结石发炎如何治疗
#胆结石#
-
为什么左小腹疼痛小腹疼
#神经内科#
-
耳洞反复化脓怎么办
#耳鼻喉科#
-
扁桃体炎声音嘶哑用什么药
#耳鼻喉科#
-
孕酮低导致胎停怎么治
#产科#
-
黄疸反复是怎么回事
#消化内科#
-
男性晚上尿频是肾虚吗 男性晚上尿频的常见原因分析
#肾虚#
-
大疱性类天疱疮怎么治疗
#皮肤科#
行业资讯 2025年07月23日 星期三

- 医生多次提醒:气温升高,打胰岛素的患者,千万要注意这5个隐患
- 心衰,人就等于废一半?心衰的人,常有4症状,希望你一个也没有
- 被称为“通便王”的4种水果,建议:夏季炎热常吃些,润肠排毒
- 人人都有癌细胞,为何没有人人患癌?因为有几件事,癌细胞很怕
- 警惕:血糖失控的早期迹象,手脚两个细节就能看出?别不当回事